Контрольная работа: Строение и функции опорно-двигательного аппарата человекаКонтрольная работа: Строение и функции опорно-двигательного аппарата человекаСодержание ВВЕДЕНИЕ 1. УЧЕНИЕ О КОСТЯХ И ИХ СОЕДИНЕНИЯХ (ОСТЕОАРТРОЛОГИЯ)1.1 Общая анатомия скелета1.2 Строение костей1.3 Классификация костей1.4 Развитие и рост костей1.5 Возрастные изменения костей2. Строение скелета 2.1 Позвоночный столб2.2 Возрастные особенности позвоночника 2.3 Грудная клетка2.4 Возрастные особенности грудной клетки2.5 Строение черепа2.6 Возрастные изменения черепа2.6 Возрастные изменения черепа 3. Скелет конечностей 3.1 Функции конечностей3.2 Развитие и возрастные особенности скелета конечностей4. МЫШЕЧНАЯ СИСТЕМА 4.1 Строение мышцы4.2 Нервная регуляция деятельности мышцЗАКЛЮЧЕНИЕ ВВЕДЕНИЕ Анатомия и физиология — это важнейшие науки о строении и функциях человеческого организма. Знать, как устроен человек, как «работают» его органы, должен каждый медик, каждый биолог, тем более что и анатомия и физиология относятся к биологическим наукам. Человек, как представитель животного мира, подчиняется биологическим закономерностям, присущим всем живым существам. В то же время человек отличается от животных не только своим строением. Он отличается развитым мышлением, интеллектом, наличием членораздельной речи, социальными условиями жизни и общественными взаимоотношениями. Труд и социальная среда оказали большое влияние на биологические особенности человека, существенно изменили их. Анатомия человека (от греч. anatome — рассечение, расчленение) — это наука о формах и строении, происхождении и развитии человеческого организма, его систем и органов. Анатомия изучает внешние формы тела человека, его органы, их микроскопическое и ультрамикроскопическое строение. Анатомия изучает человеческий организм в различные периоды жизни, начиная от зарождения и формирования органов и систем у зародыша и плода и до старческого возраста, изучает человека в условиях влияния внешней среды. Физиология человека (от греч. physis - природа, logos - наука) изучает процессы жизнедеятельности и закономерности функционирования организма человека, его отдельных систем, органов, тканей и клеток. Анатомия и физиология человека изучает особенности строения и жизнедеятельности организма в процессе индивидуального развития. Организм (от лат. organiso – устраиваю, придаю стройный вид) – это целостная устойчивая биологическая система отдельного живого существа. Все современные знания о строении и жизнедеятельности организма человека показывают, что сложность, упорядоченность и логика его устройства превосходит все мыслимые представления о совершенстве! Развитие и достижения современной анатомии и физиологии человека связаны с использованием различных современных методов исследования: электронной микроскопии, физических (томография, ультразвуковое исследование, рентгенография и др.) и биохимических методов. Одним из важнейших свойств живого организма является передвижение в пространстве. Эту функцию у млекопитающих (и человека) выполняет опорно-двигательный аппарат. Опорно-двигательный аппарат (аппарат опоры и движения) объединяет кости, соединения костей и мышцы. Опорно-двигательный аппарат разделяют на пассивную и активную части. К пассивной части относятся кости и соединения костей. Активную часть составляют мышцы, которые благодаря способности к сокращению приводят в движение кости скелета. 1. УЧЕНИЕ О КОСТЯХ И ИХ СОЕДИНЕНИЯХ (ОСТЕОАРТРОЛОГИЯ)1.1 Общая анатомия скелетаСкелет (от греч. skeleton — высохший, высушенный) представляет собой комплекс костей, выполняющих опорную, защитную, локомоторную функции. В состав скелета входит более 200 костей, из них 33—34 непарные. Скелет условно подразделяют на две части: осевой и добавочный. К осевому скелету относится позвоночный столб (26 костей), череп (29 костей), грудная клетка (25 костей); к добавочному — кости верхних (64) и нижних (62) конечностей (рис. 1). Масса «живого» скелета у новорожденных около 11% массы тела, у детей разного возраста — от 9 до 18%. У взрослых людей отношение массы скелета к массе тела до пожилого, старческого возраста сохраняется на уровне до 20%, затем несколько уменьшается. Кости скелета являются рычагами, приводимыми в движение мышцами. В результате этого части тела изменяют положение по отношению друг к другу и передвигают тело в пространстве. К костям прикрепляются связки, мышцы, сухожилия, фасции. Скелет образует вместилища для жизненно важных органов, защищая их от внешних воздействий: в полости черепа расположен головной мозг, в позвоночном канале — спинной, в грудной клетке — сердце и крупные сосуды, легкие, пищевод и др., в полости таза — мочеполовые органы. Кости участвуют в минеральном обмене, они являются депо кальция, фосфора и т. д. Живая кость содержит витамины A, D, С и др. Кости образованы костной тканью, которая относится к соединительной, состоит из клеток и плотного межклеточного вещества, богатого коллагеном и минеральными компонентами. Они-то и определяют физико-химические свойства костной ткани (твердость и упругость). В костной ткани содержится около 33 % органических веществ (коллаген, гликопротеиды и др.) и 67 % неорганических соединений. Это в основном кристаллы гидрооксиапатита. Сопротивление свежей кости на разрыв такое же, как меди, и в 9 раз больше, чем свинца. Кость выдерживает сжатие 10 кг/мм (аналогично чугуну). А предел прочности, например, ребер на излом ПО кг/см2. Различают костные клетки двух типов: остеобласты и остеоциты. Остеобласты — это многоугольной, кубической формы молодые костные клетки, богатые элементами зернистой цитоплазматической сети, рибосомами и хорошо развитым комплексом Гольджи. Остеоциты — зрелые многоотростчатые клетки, которые залегают в костных лакунах, будучи замурованными в основное костное вещество. Отростки их контактируют между собой, а канальцы, в которых проходят отростки, пронизывают вещество кости. Остеоциты не делятся, органеллы в них развиты слабо. Помимо этих клеток в костной ткани встречаются остеокласты — крупные многоядерные клетки, разрушающие кость и хрящ.
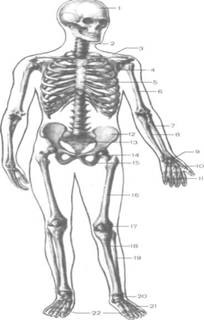
Рис. 1. Скелет человека. Вид спереди: / — череп, 2 — позвоночный столб, 3 — ключица, 4 — ребро, 5 — грудина, 6 — плечевая кость, 7 — лучевая кость, 8 — локтевая кость, 9 — кости запястья, 10 — пястные кости, 11 — фаланги пальцев кисти, 12 — подвздошная кость, 13 — крестец, 14 — лобковая кость, 15 — седалищная кость, 16 — бедренная кость, 17 — надколенник, 18 — большебер-цовая кость, 19 — малоберцовая кость, 20 — кости предплюсны, 21 — плюсневые кости, 22 — фаланги пальцев стопы 1.2 Строение костейКаждая кость как орган состоит из всех видов тканей, однако главное место занимает костная ткань, являющаяся разновидностью соединительной ткани. Химический состав костей сложный. Кость состоит из органических и неорганических веществ. Неорганические вещества составляют 65% — 70% сухой массы кости и представлены главным образом солями фосфора и кальция. В малых количествах кость содержит более 30 других различных элементов. Органические вещества, получившие название оссеин, составляют 30—35% сухой массы кости. Это костные клетки, коллагеновые волокна. Эластичность, упругость кости зависит от ее органических веществ, а твердость — от минеральных солей. Сочетание неорганических и органических веществ в живой кости придает ей необычайные крепость и упругость. По твердости и упругости кость можно сравнить с медью, бронзой, чугуном. В молодом возрасте, у детей кости более эластичные, упругие, в них больше органических веществ и меньше неорганических. У пожилых, старых людей в костях преобладают неорганические вещества. Кости становятся более ломкими. У каждой кости выделяют плотное (компактное) и губчатое вещество. Распределение компактного и губчатого вещества зависит от места в организме и функции костей. Компактное вещество находится в тех костях и в тех их частях, которые выполняют функции опоры и движения, например в диафизах трубчатых костей. Губчатое вещество находится также в коротких (губчатых) и плоских костях. Костные пластинки образуют в них неодинаковой толщины перекладины (балки), пересекающиеся между собой в различных направлениях. Полости между перекладинами (ячейки) заполнены красным костным мозгом. В трубчатых костях костный мозг находится в канале кости, называемом костномозговой полостью. У взрослого человека различают красный и желтый костный мозг. Красный костный мозг заполняет губчатое вещество плоских костей и эпифизов трубчатых костей. Желтый костный мозг (ожиревший) находится в диафизах трубчатых костей. Вся кость, за исключением суставных поверхностей, покрыта надкостницей, или периостом. 1.3 Классификация костейРазличают кости трубчатые (длинные и короткие), губчатые, плоские, смешанные и воздухоносные (Рис.2) . в отделах скелета, где совершаются движения с большим размахом (например, у конечностей). У трубчатой кости различают ее удлиненную часть (цилиндрическую или трехгранную среднюю часть) — тело кости, или диафиз, и утолщенные концы — эпифизы. На эпифизах располагаются суставные поверхности, покрытые суставным хрящом, служащие для соединения с соседними костями. Участок кости, расположенный между диафизом и эпифизом, называется метафизом. Среди трубчатых костей выделяют длинные трубчатые кости (например, плечевая, бедренная, кости предплечья и голени) и короткие (кости пясти, плюсны, фаланги пальцев). Диафизы построены из компактной, эпифизы — из губчатой кости, покрытой тонким слоем компактной. Губчатые (короткие) кости состоят из губчатого вещества, покрытого тонким слоем компактного вещества. Губчатые кости имеют форму неправильного куба или многогранника. Такие кости располагаются в местах, где большая нагрузка сочетается с большой подвижностью. Плоские кости участвуют в образовании полостей, поясов конечностей, выполняют функцию защиты (кости крыши черепа, грудина, ребра). К их поверхности прикрепляются мышцы.
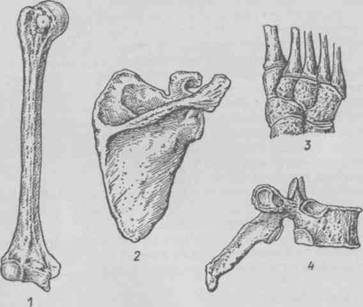
Рис. 2. Различные виды костей: 1 - длинная (трубчатая) кость, 2 — плоская кость, 3 - губчатые (короткие) кости, 4 — смешанная кость Смешанные кости имеют сложную форму. Они состоят нескольких частей, имеющих различное строение. Например, позвонки, кости из основания черепа. Воздухоносные кости имеют в своем теле полость, выстланную слизистой оболочкой и заполненную воздухом. Например, лобная, клиновидная, решетчатая кость, верхняя челюсть.
1.4 Развитие и рост костей
В онтогенезе человека большинство костей скелета последовательно проходит три стадии в своем развитии. Это перепончатая, хрящевая и костная стадии. Минуют хрящевую стадию так называемые покровные кости (кости свода черепа, лица, ключица). Вначале в эмбриональной соединительной ткани (мезенхиме) перепончатого скелета на второй неделе развития появляются хрящевые зачатки будущих костей (хрящевая стадия развития скелета). Затем, начиная с 8-й недели внутриутробной жизни, хрящевая ткань на месте будущих костей начинает замещаться костной тканью. Первые костные клетки, точки окостенения появляются в диафизах трубчатых костей. Образование костной ткани на месте хрящевых моделей костей может происходить тремя способами. Это перихондральное, периостальное и энхондральное окостенение. Периостапъное окостенение (образование кости) наблюдается тогда, когда сформировавшаяся надкостница продуцирует молодые костные клетки, Энхондральное окостенение имеет место, когда костная ткань образуется внутри хряща. В хрящ из надкостницы прорастают кровеносные сосуды и соединительная ткань. Хрящ в этих местах начинает разрушаться. Часть клеток проросшей в хрящ соединительной ткани превращается в остео-генные клетки, которые разрастаются в виде тяжей, формирующих в глубине кости ее губчатое вещество. Диафизы трубчатых костей окостеневают во внутриутробном периоде. Появившиеся в них точки окостенения; называют первичными. Эпифизы трубчатых костей начинают окостеневать или перед самым рождением, или уже во внеутробном периоде жизни человека. Такие точки, образовавшиеся в хрящевых эпифизах, получили название вторичных точек окостенения. Костное вещество эпифизов образуется энхондральным, перихондральным и периостальным способами. Однако на границе эпифизов с диафизом довольно долго сохраняется хрящевая пластинка (эпифизарная), которая замещается костной тканью в 16—24 года, и эпифизы срастаются с диафизами. За счет эпифизарной пластинки трубчатые кости растут в длину. После замещения этих пластинок костной тканью рост костей в длину прекращается. 1.5 Возрастные изменения костейКостная ткань динамична, она обладает способностью постоянно обновляться, и на протяжении всей жизни человека в ней меняется количественное и качественное соотношение между органическими и неорганическими веществами. Причем для каждого периода жизни характерны свои соотношения (по ним, в частности, и определяется возраст). У годовалого ребенка в костной ткани органические вещества преобладают над неорганическими, что в значительной степени определяет мягкость, эластичность его костей. Ведь именно органические вещества да еще вода, обеспечивают кости растяжимость, эластичность. Вспомните школьный опыт: в сосуд с соляной кислотой кладут кусочек кости, и через некоторое время она становится мягкой настолько, что ее даже можно завязать узлом. А происходит это потому, что под действием соляной кислоты растворяются почти все минеральные вещества, а органические остаются. По мере того, как человек взрослеет, в костной ткани увеличивается процент неорганических веществ и растущие кости обретают все большую твердость. От 1 до 7 лет рост костей ускоряется в длину за счет эпифизарных хрящей, расположенных между телом кости и ее головкой, и в толщину — благодаря аппозиционному утолщению компактного костного вещества в связи с костеобразующей функцией надкостницы. После 11 лет вновь кости скелета начинают быстро расти , формируются костные отростки (апофизы), костномозговые полости приобретают окончательную форм[1]у. Когда рост заканчивается—а происходит это примерно к 20—25 года,— хрящи полностью замещаются костной тканью. Рост кости в толщину происходит путем наложения новых масс костного вещества со стороны надкостницы. В костной ткани продолжают протекать взаимосвязанные процессы созидания и разрушения. Одни остеоны под влиянием крупных многоядерных клеток—остеокластов разрушаются, образуя полости, называемые резорбционными лакунами. Параллельно другие клетки—остеобласты «возводят» новые остеоны. О том, насколько велика скорость обновления костного вещества, говорят хотя бы такие цифры. В эксперименте было установлено, что в течение 50 дней обновляется примерно 29 процентов всего неорганического минерального состава кости в эпифизах (расширенных концевых участках длинных костей) и до 7 процентов в диафизах (средних участках длинных костей). Четко отлаженные, сбалансированные процессы перестройки обеспечивают постоянное обновление костной ткани, предотвращают изнашивание кости. Однако так продолжается до определенного возраста. Когда человек перешагивает сорокалетний рубеж, в костной ткани начинаются так называемые инволютивные процессы, то есть разрушение остеонов идет более интенсивно, чем их созидание. Эти процессы в дальнейшем способны привести к развитию остеопороза, при котором костные перекладины губчатого вещества истончаются, часть их рассасывается полностью, межбалочные пространства расширяются, и в результате уменьшается количество костного вещества, плотность кости снижается. С возрастом становится не только меньше костного вещества, но и процент органических веществ в костной ткани снижается. И кроме того, уменьшается содержание воды в костной ткани, она как бы высыхает. Кости становятся ломкими, хрупкими, и даже при обычных физических нагрузках в них могут появиться трещины. Для костей пожилого человека характерны краевые костные разрастания. Обусловлены они возрастными изменениями, которые претерпевает хрящевая ткань, покрывающая суставные поверхности костей, а также составляющая основу межпозвоночных дисков. С возрастом промежуточный слой хряща истончается, что неблагоприятно сказывается на функции суставов. Как бы стремясь компенсировать эти изменения, увеличить площадь опоры суставных поверхностей, кость разрастается. Краевые костные разрастания могут быть незначительными, но иногда достигают больших размеров. В норме возрастные изменения в костях развиваются очень медленно, постепенно. Признаки остеопороза обычно выявляются после 60 лет. Однако нередко приходится наблюдать людей, у которых в 70/75-летнем возрасте они выражены незначительно. 2. Строение скелетаСкелет человека включает позвоночный столб, ребра и грудину — кости туловища; череп; кости верхних и нижних конечностей. Особенности строения скелета и отдельных его костей сформировались в связи с прямохождением, развитием головного мозга и органов чувств, различными функциями верхних и нижних конечностей. Кости скелета соединяются между собой с помощью разных видов соединений. 2.1 Позвоночный столб
Позвоночный столб (позвоночник), columna vertebralis, образован последовательно накладывающимися друг на друга позвонками, которые соединены между собой при помощи межпозвоночных дисков, связок и суставов. Формируя осевой скелет, позвоночный столб выполняет опорную функцию, служит гибкой осью туловища, участвует в образовании задней стенки грудной и брюшной полостей и таза и является вместилищем для спинного мозга. В позвоночном канале, canalis vertebralis, находится спинной мозг. Таким образом, позвоночник принимает участие в защите спинного мозга и внутренних органов от повреждений. В вертикальном положении позвоночный столб образует опору для головы, органов грудной и брюшной полостей. В позвоночном столбе выделяют пять отделов: шейный, грудной, поясничный, крестцовый и копчиковый. Только крестцовый отдел позвоночного столба является неподвижным, остальные его отделы обладают различной степенью подвижности. Отдельные позвонки, образующие позвоночный столб, соединены между собой с помощью всех видов соединений — суставов, непрерывных соединений и полусуставов. При сокращении мышц, прикрепляющихся к позвонкам, происходит изменение положения позвоночного столба в целом или его отдельных частей. Таким образом, отдельные позвонки играют роль костных рычагов. Длина позвоночного столба у взрослого мужчины колеблется от 60 до 75 см, у женщин — от 60 до 65 см, что составляет около 2/5 длины тела взрослого человека. В старческом возрасте длина позвоночного столба уменьшается примерно на 5 см и больше вследствие увеличения изгибов позвоночного столба и уменьшения толщины межпозвоночных дисков. Наибольший поперечник (11—12 см) позвоночный столб имеет на уровне основания крестца. Ширина позвонков уменьшается снизу вверх, на уровне XII грудного позвонка она равна 5 см. Затем происходит постепенное увеличение ширины позвоночного столба до 8,5 см на уровне I грудного позвонка, что связано с прикреплением на этом уровне верхних конечностей. Далее снова наблюдается уменьшение ширины позвоночного столба до I шейного позвонка. От основания крестца книзу заметно уменьшение поперечника позвоночного столба в связи с уменьшением силы тяжести и передачи ее через тазовые кости на головки бедренных костей. Позвоночный столб не занимает строго вертикальное положение. Он имеет изгибы в сагиттальной и фронтальной плоскостях. Изгибы позвоночного столба, обращенные выпуклостью назад, называются кифозами, выпуклостью вперед — лордозами, а выпуклостью вправо или влево — сколиозами. Выделяют физиологические изгибы позвоночного столба, наблюдаемые у здорового человека, и патологические, которые развиваются вследствие различных болезненных процессов или в результате неправильной посадки ребенка за партой в школе. Различают следующие физиологические изгибы: шейный и поясничный лордозы, грудной и крестцовый кифозы, грудной (аортальный) сколиоз. Физиологические лордозы и кифозы являются постоянными образованиями, аортальный сколиоз встречается в 1/3 случаев, расположен на уровне III—IV и V грудных позвонков в виде небольшой выпуклости вправо и вызван прохождением на этом уровне грудного отдела аорты. 2.2 Возрастные особенности позвоночника Позвоночник новорожденного имеет вид пологой дуги, вогнутой спереди. Изгибы начинают формироваться только начиная с 3—4 месяцев жизни ребенка, когда он начинает держать голову. Вначале возникает шейный лордоз. Когда ребенок начинает сидеть (4—6-й месяцы жизни), формируется грудной кифоз. Позднее появляется поясничный лордоз, который образуется в то время, когда ребенок начинает стоять и ходить (9—12-й месяцы после рождения). Одновременно формируется крестцовый кифоз. Изгибы позвоночного столба становятся хорошо заметными к 5—6 годам, окончательное их формирование заканчивается к подростковому, юношескому возрасту. При неравномерном развитии мышц правой или левой стороны тела, неправильном положении учащихся за партой, у спортсменов как следствие асимметричной работы мышц могут возникать патологические изгибы позвоночника в стороны — сколиозы. Длина позвоночного столба новорожденного ребенка составляет 40% длины его тела. В первые два года длина позвоночника почти удваивается. Различные отделы позвоночного столба новорожденного ребенка растут неравномерно. На первом году жизни быстрее растет поясничный отдел, несколько медленнее — шейный, грудной и крестцовый. Медленнее всего растет копчиковый отдел. К началу периода полового созревания рост позвоночного столба замедляется. Новое ускорение его роста наблюдается у мальчиков к 13—14, у девочек к 12—13 годам. Межпозвоночные диски у детей относительно толще, чем у взрослых людей. С возрастом толщина межпозвоночных дисков постепенно уменьшается, они становятся менее эластичными, студенистое ядро уменьшается в размерах. У пожилых людей вследствие уменьшения толщины кифоза длина позвоночного столба уменьшается на 3—7 см. Наблюдается общее разрежение костного вещества (остеопороз), обызвествление межпозвоночных дисков и передней продольной связки. Все это уменьшает рессорные свойства позвоночного столба, а также его подвижность и крепость. 2.3 Грудная клеткаГрудная клетка представляет собой костно-хрящевое образование, состоящее из грудных позвонков, 12 пар ребер и грудины, соединенных между собой при помощи различных видов соединений. У грудной клетки различают 4 стенки (переднюю, заднюю и две боковые) и два отверстия (верхнюю и нижнюю апертуры). Передняя стенка образована грудиной и реберными хрящами, задняя — грудными позвонками и задними концами ребер, а боковые — ребрами. Ребра отделены друг от друга межреберными промежутками. Верхняя апертура ограничена верхним краем грудины, первыми ребрами и передней поверхностью первого грудного позвонка. Переднебоковой край нижней апертуры, образованный соединением передних концов VII—X ребер, называется реберной дугой. Правая и левая реберные дуги ограничивают с боков подгрудинный угол, открытый книзу. По бокам сзади нижняя апертура ограничена двенадцатыми ребрами и двенадцатым грудным позвонком. Через верхнюю апертуру проходят трахея, пищевод, сосуды, нервы. Нижняя апертура закрыта диафрагмой, которая имеет отверстия для прохождения аорты, пищевода и нижней полой вены. Грудная клетка человека по форме напоминает неправильной формы усеченный конус. Она расширена в поперечном направлении и уплощена в переднезаднем, спереди она короче, чем сзади. 2.4 Возрастные особенности грудной клеткиУ новорожденных грудная клетка имеет конусовидную форму. Переднезадний диаметр больше поперечного, ребра расположены почти горизонтально. В первые два года жизни идет быстрый рост грудной клетки. В возрасте 6—7 лет ее рост замедляется, а в 7—18 лет наиболее сильно растет средний отдел грудной клетки. Усиленный рост грудной клетки у мальчиков начинается с 12 лет, а у девочек — с 11 лет. К 17—20 годам грудная клетка приобретает окончательную форму. У людей брахиморфного типа телосложения грудная клетка имеет коническую форму, у лиц долихоморфного типа телосложения грудная клетка более плоская. В старческом возрасте в связи с увеличением грудного кифоза грудная клетка укорачивается и опускается. Физические упражнения не только укрепляют грудную мускулатуру, но и увеличивают размах движений в суставах ребер, что приводит к увеличению объема грудной клетки при дыхании и жизненной емкости легких.
2.5 Строение черепаЧереп, образованный парными и непарными костями, защищает от внешних воздействий головной мозг и органы чувств и дает опору начальным отделам пищеварительной и дыхательной систем. Череп условно подразделяют на мозговой и лицевой. Мозговой череп является вместилищем для головного мозга. С ним неразрывно связан лицевой череп, служащий костной основой лица и начальных отделов пищеварительного и дыхательного путей и образующий вместилища для органов чувств. Мозговая часть черепа включает в себя: лобную кость, две теменные кости, две височные кости, две клиновидные кости, затылочную кость Лицевая часть черепа состоит из: верхней челюсти, двух носовых костей, скуловой кости, нижней челюсти. 2.6 Возрастные изменения черепа Череп претерпевает существенные изменения в онтогенезе. Затылочная кость новорожденного ребенка состоит из четырех частей: базилярной, двух латеральных и чешуи, разделенных пластинками хряща. Сращение их начинается на втором году жизни. В первую очередь происходит сращение чешуи с латеральными частями. Срастание базилярной части с латеральными частями начинается в 3—4 года и заканчивается в 6—10 лет. Название частей сохраняются и для кости взрослого, на которой границ их, как правило, незаметны. В 16—17 лет затылочная кость срастается с лежащей впереди нее клиновидной, но след бывшего здесь хряща обычно остается заметным. Клиновидная кость к моменту рождения образована тремя частями: центральной, состоящей из тела и малых крыльев; больших крыльев с латеральной пластинкой крыловидного отростка и медиальной пластинки крыловидного отростка, которые срастаются в течение 3—8-го годов жизни. У новорожденного клиновидная пазуха представляет собой небольшую полость, которая растет, в теле клиновидной кости. В возрасте 8—10 лет пазуха находится внутри тела этой кости, впоследствии (11 —15 лет) достигает размеров пазухи взрослого. У новорожденного ребенка лабиринты решетчатой кости наряду с хрящевой перпендикулярной пластинкой являются самостоятельными частями, которые на 5—6-м году жизни срастаются в единую решетчатую кость. У новорожденного выражены лишь 3—4 округлые передние ячейки решетчатого лабиринта, впоследствии их форма становится более многообразной, а окончательная устанавливается в возрасте 12—14 лет. Височная кость у новорожденного ребенка состоит из трех частей: чешуйчатой, барабанной и каменистой. Срастание частей височной кости начинается еще до рождения и заканчивается к 13—14 годам. Барабанная часть у новорожденного имеет вид незамкнутого кольца, на котором натянута барабанная перепонка. В первые годы жизни поперечный размер кольца увеличивается, оно превращается в трубку и как бы оттесняет каменистую часть в медиальном направлении. Эта трубка расширяется и формирует задненижнюю часть наружного костного слухового прохода, крыша которого образована чешуйчатой частью. Нижнечелюстная ямка новорожденного сглажена, она формируется окончательно лишь в возрасте 6 лет, а в старости вновь уплощается. Суставной бугорок появляется в возрасте 7—8 мес, но принимает постоянную форму лишь после смены молочных зубов постоянными. Верхний край чешуи височной кости у новорожденного почти прямой. У новорожденного лобная кость состоит из двух половин, соединенных лобным швом (метопическим). Процесс сращения обеих половин начинается в средней части шва на 6-м месяце после рождения, затем распространяется вверх и вниз, заканчиваясь концу 3-го года жизни. Лобная пазуха у новорожденного ребенка имеет вид полосы, которая к концу 4-го года достигает величины горошины, в возрасте 7—8 лет — несколько увеличивается, в 9—11 лет составляет 50% окончательной величины. Лишь в 12—14 лет устанавливается форма уплощенного спереди назад лепестка. Верхняя челюсть. Верхнечелюстная пазуха у новорожденного развита слабо. Ее окончательная неправильная округлая форма образуется в возрасте 7 лет. Альвеолярная дуга новорожденного ребенка имеет вид широкого короткого желоба. После рождения альвеолярная дуга удлиняется, что связано с прорезыванием зубов, а верхнечелюстной бугор увеличивается. К моменту рождения обе половины нижней челюсти соединены между собой фиброзной тканью. Их костное сращение начинается на третьем месяце после рождения и оканчивается в 2-летнем возрасте. У новорожденных и детей первого года жизни нижняя челюсть имеет более закругленную форму, ветвь короткая, квадратной формы, с возрастом она удлиняется, угол нижней челюсти тупой (140—150°). В зрелом возрасте размеры угла приближаются к прямому. В пожилом и старческом возрасте у людей, потерявших зубы, ветвь становитя короче, угол увеличивается, альвеолярная часть атрофируется. Срастание частей подъязычной кости в единую кость происходит в возрасте 25—30 лет. У новорожденного между костями не существует швов, пространство заполнено соединительной тканью. В участках, где сходятся несколько костей, имеется 6 родничков, закрытых соединительно-тканными пластинками: 2 непарных (передний и задний) и 2 парных (клиновидный и сосцевидный). Самый крупный — передний, или лобный, родничок имеет ромбовидную форму. Он расположен там, где сближается правая и левая половины лобной и теменные кости. Задний, или затылочный, помещается там, где сходятся теменные и затылочная кости. Клиновидный родничок находится сбоку в углу, образованном лобной, теменной и большим крылом клиновидной кости. Сосцевидный родничок расположен в том месте, где сходятся затылочная, теменная кости и сосцевидный отросток височной кости. Благодаря наличию родничков череп новорожденного очень эластичен, его форма может изменяться во время прохождения головки плода через родовые пути в процессе родов. Формирование швов заканчивается в основном на 3—5-м году жизни, к этому времени закрываются роднички. На 2—3-м месяце после рождения закрываются задний (затылочный) и сосцевидный роднички, к 1,5 годам — передний, лишь к 3-м годам окончательно исчезает клиновидный родничок. Объем полости мозгового черепа новорожденного в среднем составляет 350—375 см3. В первые 6 месяцев жизни ребенка он удваивается, к 2 годам утраивается, у взрослого он в 4 раза больше, чем объем полости мозгового черепа новорожденного. Глабелла у новорожденного отсутствует, она образуется к 15-летнему возрасту. Соотношение мозгового и лицевого черепа у взрослого и новорожденного различны. Лицо новорожденного ребенка короткое и широкое. В латеральной норме соотношение площадей лицевого черепа к мозговому (граница между ними — линия, соединяющаяся назион, с задним краем суставного отростка нижней челюсти) у новорожденного равно 1:8, 2-летнего ребенка— 1:6, у 5-летнего— 1:4, 10-летнего— 1:3, взрослой женщины — 1:2,5, взрослого мужчины — 1:2. После рождения рост черепа происходит неравномерно. В пост-натальном онтогенезе выделяют три периода роста и развития черепа. 1. Период энергичного активного роста — от рождения до 7 лет. В течение первого года жизни череп растет более или менее равномерно. От года до 3 лет череп особенно активно растет сзади, это связано с переходом ребенка на 2-м году жизни к прямохождению. С 3 до 7 лет продолжается рост всего черепа, особенно его основания. К 7 годам рост основания черепа в длину в основном заканчивается и оно достигает почти такой же величины, как у взрослого человека. 2. Период замедленного роста — от 7 до 12—13 лет (начало полового созревания). В это время в основном растет свод мозгового черепа, объем полости последнего достигает 1200—1300 см3. 3. В третьем периоде — после 13 лет активно растут лобный отдел мозгового и лицевой череп. Проявляются половые особенности черепа: у мужчин лицевой череп растет в длину сильнее, чем у женщин, лицо удлиняется.Зарастание швов начинается в возрасте 20—30 лет, у мужчин несколько раньше, чем у женщин. Сагиттальный шов зарастает в возрасте 22—35 лет, венечный — в 24—41 год, ламбдовидный — в 26—42 года, сосцевидно-затылочный — в 30—81 год, чешуйчатый шов, как правило, не зарастает. Целесообразно выделить и 4-й период — период преобразования черепа, в пожилом и старческом возрасте. Альвеолярные отростки верхней и альвеолярная часть нижней челюстей уменьшаются, жевательная функция ослабевает, мышцы частично атрофируются, изменяется рельеф челюстей, они становятся менее массивными, рельеф костей черепа сглаживается, частично рассасывается губчатое вещество. 3. Скелет конечностей 3.1 Функции конечностейСкелет конечностей в процессе эволюции человека претерпел существенные изменения. Верхние конечности стали органами труда, а нижние, сохранив функции опоры и передвижения, удерживают тело человека в вертикальном положении. Верхняя конечность как орган труда в процессе филогенеза приобрела значительную подвижность. Наличие у человека ключицы - единственной кости, соединяющей верхнюю конечность с костями туловища, дает возможность производить более обширные движения. Помимо этого, кости свободной части верхней конечности подвижно сочленяются друг с другом, особенно в области предплечья и кисти, приспособленной к различным сложным видам труда. Нижняя конечность как орган опоры и перемещения тела в пространстве состоит из более толстых и массивных костей, подвижность которых друг относительно друга менее значительна, чем у верхней конечности. В скелете верхней и нижней конечностей человека выделяют пояс и свободную часть. Пояс верхней конечности (грудной пояс) состоит из двух костей ключицы и лопатки. Свободная часть верхней конечности делится на три отдела: 1) проксимальный-плечевая кость; средний - кости предплечья, состоит из двух костей: лучевой и локтевой; 3) скелет дистальной части конечности - кости кисти, в свою очередь делится на кости запястья, пястные кости (I-V) и кости пальцев (фаланги). Пояс нижней конечности (тазовый пояс), образован парной тазовой костью. Тазовые кости сзади сочленяются с крестцом, спереди друг с другом и с проксимальной костью (бедренной) свободной части нижней конечности. Скелет свободной части нижней конечности сходен по плану строения со скелетом верхней конечности и также состоит из трех частей: 1) проксимальной бедренная кость (бедро); 2) средней кости голени: большеберцовая и малоберцовая. В области коленного сустава находится большая сесамовидная кость - надколенник; 3) дистальная часть нижней конечности - стопа - также делится на три части: кости предплюсны, плюсневые кости (I-V) и кости пальцев (фаланги). 3.2 Развитие и возрастные особенности скелета конечностейВсе кости конечностей, за исключением ключиц, которые развиваются на основе соединительной ткани, проходят три стадии развития: соединительнотканную, хрящевую и костную. Лопатка. В области шейки будущей лопатки в конце II мес внутриутробной жизни закладывается первичная точка окостенения. Из этой точки окостеневают тело и ость лопатки. В конце 1-го года жизни ребенка самостоятельная точка окостенения закладывается в клювовидном отростке, а в 15-18 лет в акромионе. Сращение клювовидного отростка с лопаткой происходит на 15-19-м году. Добавочные точки окостенения, возникающие в лопатке вблизи ее медиального края в 15-19 лет, сливаются с основными на 20-21-м году. Ключица. Окостеневает рано. Точка окостенения появляется на 6-7-й неделе развития в середине соединительнотканного зачатка (эндесмальное окостенение). Из этой точки формируются тело и акромиальный конец ключицы, которая у новорожденного уже почти полностью построена из костной ткани. В грудинном конце ключицы образуется хрящ, в котором ядро окостенения появляется лишь на 16-18-м году и срастается с телом кости к 20-25 годам. Плечевая кость. В проксимальном эпифизе образуются три вторичные точки окостенения: в головке чаще на 1-м году жизни ребенка, в большом бугорке на 1-5-м году и в малом бугорке на 1-5-м году. Срастаются эти точки окостенения к 3-7 годам, а присоединяются к диафизу в 13-25 лет. В головке мыщелка плечевой кости (дистальныи эпифиз) точка окостенения закладывается от периода новорожденности до 5 лет, в латеральном надмыщелке - в 4-6 лет, в медиальном - в 4-11 лет; срастаются все части с диафизом кости к 13-21 году. Локтевая кость. Точка окостенения в проксимальном эпифизе закладывается в 7-14 лет. Из нее возникает локтевой отросток с блоковидной вырезкой. В дистальном эпифизе точки окостенения появляются в 3-14 лет, костная ткань разрастается и образует головку и шиловидный отросток. С диафизом проксимальный эпифиз срастается в 13-20 лет, а дистальныина 15-25-м году. Лучевая кость. В проксимальном эпифизе точка окостенения закладывается в 2,5-10 лет, а прирастает он к диафизу в 1325 лет. Запястье. Окостенение хрящей, из которых развиваются кости запястья, начинается после рождения. На 1-2-м году жизни ребенка точка окостенения появляется в головчатой и крючковидной костях, на 3-м (6 месяцев - 7,5 года) - в трехгранной, на 4-м (6 месяцев - 9,5 года) -в полулунной, на 5-м (2,5-9 лет) в ладьевидной, на 6-7-м (1,5-10 лет)-в кости-трапеции и трапециевидной кости и на 8-м (6,5-16,5 года) - в гороховидной кости. (В скобках показана вариабельность периода окостенения.) Пястные кости. Закладка пястных костей происходит значительно раньше, чем запястных. В диафизах пястных костей точки окостенения закладываются на 9-10-й неделе внутриутробной жизни, кроме I пястной кости, в которой точка окостенения появляется на 10-11-й неделе. Эпифизарные точки окостенения появляются в пястных костях (в их головках) от 10 месяцев до 7 лет. Срастается эпифиз (головка) с диафизом пястной кости в 15-25 лет. Фаланги. Точки окостенения в диафизах дистальных фаланг появляются в середине II месяца внутриутробной жизни, в проксимальных фалангах - в начале III месяца и в средних - в конце III месяца. В основании фаланг точки окостенения закладываются в возрасте от 5 месяцев до 7 лет, а прирастают к телу на 14-21-м году. В сесамовидных костях I пальца кисти точки окостенения определяются на 12-15-м году. Тазовая кость. Хрящевая закладка тазовой кости окостеневает из трех первичных точек окостенения и нескольких дополнительных. Раньше всего, на IV месяце внутриутробной жизни, появляется точка окостенения в теле седалищной кости, на V месяце - в теле лобковой кости и на VI месяце - в теле подвздошной кости. Хрящевые прослойки между костями в области вертлужной впадины сохраняются до 13-16 лет. В 13-15 лет появляются вторичные точки окостенения в гребне, остях, в хряще вблизи ушковидной поверхности, в седалищном бугре и лобковом бугорке. С тазовой костью они срастаются к 20-25 годам. Бедренная кость. В дистальном эпифизе точка окостенения закладывается незадолго до рождения или вскоре после рождения (до 3 мес). В проксимальном эпифизе на 1-м году появляется точка окостенения в головке бедренной кости (от новорожденности до 2 лет), в 1,5-9 лет-в большом вертеле, в 6-14 лет-в малом вертеле. Синостоз диафиза с эпифизами и апофизами бедренной кости происходит в период от 14 до 22 лет. Надколенник. Окостеневает из нескольких точек, появляющихся в 2-6 лет после рождения и сливающихся в одну кость к 7 годам жизни ребенка. Большеберцовая кость. В проксимальном эпифизе точка окостенения закладывается незадолго до рождения или после рождения (до 4 лет). В дистальном эпифизе она появляется до 2-го года жизни. С диафизом дистальныи эпифиз срастается в 14-24 года, а проксимальный эпифиз - в возрасте от 16 до 25 лет. Малоберцовая кость. Точка окостенения в дистальном эпифизе закладывается до 3-го года жизни ребенка, в проксимальном - на 2-6-м году. Дистальныи эпифиз срастается с диафизом в 15-25 лет, проксимальный - в 17-25 лет. Кости предплюсны. У новорожденного уже имеется три точки окостенения: в пяточной, таранной и кубовидной костях. Точки окостенения появляются в таком порядке: в пяточной кости - на VI месяце внутриутробной жизни, в таранной - на VII-VIII, в кубовидной - на IX месяце. Остальные хрящевые закладки костей окостеневают после рождения. В латеральной клиновидной кости точка окостенения образуется в 9 мес 3,5 года, в медиальной клиновидной - в 9 мес - 4 года, в промежуточной клиновидной - в 9 мес - 5 лет; ладьевидная окостеневает в период от III месяца внутриутробной жизни до 5 лет. Добавочная точка окостенения в бугре пяточной кости закладывается на 5-12-м году и срастается с пяточной костью в 12-22 года. Плюсневые кости. Точки окостенения в эпифизах возникают в 1,5-7 лет, срастаются эпифизы с диафизами после 13-22 лет. Фаланги. Диафизы начинают окостеневать на III месяце внутриутробной жизни, точки окостенения в основании фаланг появляются в 1,5-7,5 года, прирастают эпифизы к диафизам в 11-22 года. У новорожденных детей нижние конечности растут быстрее, и они становятся длиннее верхних. Наибольшая скорость роста нижних конечностей отмечена у мальчиков в 12—15 лет, у девочек увеличение длины ног происходит в возрасте 13—14 лет. В постнатальном онтогенезе изменение формы и размеров таза происходит под влиянием тяжести массы тела, органов брюшной полости, под воздействием мышц, а также под влиянием половых гормонов. В результате этих разнообразных воздействий увеличивается переднезадний размер таза (с 2,7 см у новорожденного до 9,5 см в 12 лет), возрастает поперечный размер таза, который в 13—14 лет становится таким же, как у взрослых. Разница в форме таза у мальчиков и девочек становится заметной после 9 лет. У мальчиков таз более высокий и более узкий, чем у девочек. Развитие синовиальных соединений (суставов) начинается на 6-й неделе эмбрионального развития. Суставные капсулы суставов новорожденного туго натянуты, большинство связок еще не сформировалось. Наиболее интенсивно развитие суставов и связок происходит в возрасте до 2—3 лет в связи с нарастанием двигательной активности ребенка. У детей 3—8 лет размах движений во всех суставах увеличивается, одновременно ускоряется процесс коллагенизации суставных капсул, связок. Формирование суставных поверхностей, капсул и связок завершается в основном в подростковом возрасте (13—16 лет).
4.1 Строение мышцы
Скелетные мышцы являются активной частью опорно-двигательного аппарата, построены они из поперечнополосатых (исчерченных) мышечных волокон. Мышцы прикрепляются к костям скелета и при своем сокращении (укорочении) приводят костные рычаги в движение. Они удерживают положение тела и его частей в пространстве, перемещают костные рычаги при ходьбе, беге и других движениях, выполняют жевательные, глотательные и дыхательные движения, участвуют в артикуляции речи и мимике, вырабатывают тепло. В теле человека насчитывается около 600 мышц, большинство из которых парные. Масса скелетных мышц у взрослого человека достигает 35—40% массы тела. У новорожденных и у детей на долю мышц приходится до 20—25% массы тела. В пожилом и старческом возрасте масса мышечной ткани не превышает 25—30%. Скелетные мышцы обладают такими свойствами, как возбудимость, проводимость и сократимость. Мышцы способны под влиянием нервных импульсов возбуждаться, приходить в деятельное состояние. При этом возбуждение быстро распространяется (проводится) от нервных окончаний центральной нервной системы. В результате мышца сокращается, приводит в движение костные рычаги. У мышц различают сократительную часть брюшко, построенное из поперечнополосатой мышечной ткани, и сухожильные концы — сухожилия, которые прикрепляются к костям скелета. Однако у некоторых мышц сухожилия вплетаются в кожу (мимические мышцы), прикрепляются к глазному яблоку. Образованы сухожилия из оформленной плотной волокнистой соединительной ткани и отличаются большой прочностью. У мышц, расположенных на конечностях, сухожилия узкие и длинные. Многие лентовидные мышцы имеют широкие сухожилия, получившие название апоневрозов. Каждая мышца является целостным (отдельным) органом, имеющим определенную форму, строение и функцию, развитие и положение в организме. Мышцы обильно снабжены кровеносными сосудами и нервами. В каждом движении принимают участие несколько мышц. Мышцы, действующие совместно в одном направлении и вызывающие сходный эффект, называются синергистами, а совершающие противоположно направленные движения —антагонистами. Например, сгибателем локтевого сустава является двуглавая мышца плеча (бицепс), а разгибателем — трехглавая (трицепс)- Сокращение мышц-сгибателей локтевого сустава сопровождается расслаблением мышц-разгибателей. Однако при постоянной нагрузке на сустав (например, при удержании гири в горизонтально вытянутой руке) мышцы-сгибатели и разгибатели локтевого сустава действуют уже не как антагонисты, а как синергисты. Таким образом, действия мышц нельзя сводить к выполнению только одной функции, так как они многофункциональны. Поскольку в каждом движении участвуют мышцы как одной, так и другой группы, наши движения точны и плавны. По характеру выполняемых основных движений и по действию на сустав различают следующие виды мышц: сгибатели и разгибатели, приводящие и отводящие, вращающие, приподнимающие и опускающие и др. Выделяют также мимические, жевательные и дыхательные мышцы. 4.2 Нервная регуляция деятельности мышцВ большинстве движений участвует множество мышц, причем сокращение и расслабление различных групп мышц происходит в определенном порядке и с определенной силой. Такая согласованность движений называется координацией движений. Она осуществляется нервной системой. Скелетные мышцы иннервируются соматическим отделом нервной системы. К каждой мышце подходит один или несколько нервов, проникающих в ее толщу и разветвляющихся на множество мелких отростков, которые достигают мышечных волокон. Посредством нервов осуществляется связь мышц с ЦНС, которая регулирует любые двигательные акты (ходьба, бег, пищевые движения и т. д.) и длительное напряжение мышц — тонус, поддерживающий определенное положение тела в пространстве. Деятельность мышц носит рефлекторный характер. Мышечный рефлекс может запускаться с раздражения рецепторов, находящихся в самой мышце или в сухожилиях, либо с раздражения зрительных, слуховых, обонятельных, осязательных рецепторов. В регуляции безусловно-рефлекторных движений принимает участие мозжечок. Он осуществляет координацию движения, регуляцию мышечного тонуса, способствует поддержанию равновесия и позы тела. При поражении мозжечка его регуляторные двигательные функции нарушаются. Сокращаясь, мышца действует на кость как на рычаг и производит механическую работу. На осуществление работы мышцы затрачивается энергия, которая образуется в результате распада и окисления органических веществ, поступивших в мышечную клетку. Основным источником энергии является АТФ. Кровь доставляет мышцам питательные вещества и кислород и уносит образующиеся продукты диссимиляции (углекислый газ и др.). При длительной работе наступает утомление и снижение работоспособности мышцы, возникающее из-за несоответствия между ее кровоснабжением и возросшими потребностями в питательных веществах и кислороде. Систематическая мышечная работа усиливает кровоснабжение мыши и костей, к которым они прикрепляются. Это приводит к увеличению мышечной массы и усиленному росту костей. Сильные мышцы легко справляются с поддержанием туловища в нужном положении, противостоят развитию сутулости, искривлению позвоночника. ЗАКЛЮЧЕНИЕ Значение скелета очень велико. Костная система выполняет ряд функций, имеющих или преимущественно механическое, или преимущественно биологическое значение. Рассмотрим функции, имеющие преимущественно механическое значение. Для всех позвоночных характерен внутренний скелет, хотя среди них встречаются виды, которые, наряду с внутренним скелетом, имеют еще и более или менее развитый наружный скелет, возникающий в коже (костная чешуя в коже рыб). В начале своего появления твердый скелет служил для защиты организма от вредных внешних влияний (наружный скелет беспозвоночных). С развитием внутреннего скелета у позвоночных он сначала стал опорой и каркасом для мягких тканей. Отдельные части скелета превратились в рычаги, приводимые в движение мышцами, вследствие чего скелет приобрел локомоторную функцию. В итоге механические функции скелета проявляются в его способности осуществлять защиту, опору и движение. Опора достигается прикреплением мягких тканей и органов к различным частям скелета. Движение возможно благодаря тому, что кости являются длинными и короткими рычагами, соединенными подвижными сочленениями и приводимыми в движение мышцами, управляемыми нервной системой. Наконец, защита осуществляется путем образования из отдельных костей костного канала — позвоночного, защищающего спинной мозг, костной коробки — черепа, защищающего головной мозг; костной клетки — грудной, защищающей жизненно важные органы грудной полости (сердце, легкие, печень, желудок, селезенку, частично почки и др., то есть важнейшие органы разных систем); костного вместилища — таза, защищающего важные для продолжения вида органы размножения, выделения. Биологическая функция костной системы связана с участием скелета в обмене веществ, особенно в минеральном обмене (скелет является депо минеральных солей — фосфора, кальция, железа и др.). Это важно учитывать для понимания болезней обмена (рахит и др.) и для диагностики с помощью лучи-стой энергии (рентгеновские лучи, радионуклиды). Кроме того, скелет выполняет еще кроветворную функцию. При этом кость является не просто защитным футляром для костного мозга, а последний составляет органическую часть ее. Определенное развитие и деятельность костного мозга отражаются на строении костного вещества, и, наоборот, механические факторы сказываются на функции кроветворения: усиленное движение способствует кроветворению, поэтому при разработке физических упражнений необходимо учитывать единство всех функций скелета. [1] [1] Анатомия и физиология человека (с возрастными особенностями детского организма): Учеб. пособие для студ. сред. пед. учеб. заведений. — 3-е изд., стереотип. — М.: Издательский центр «Академия», 2002. - 448 с |