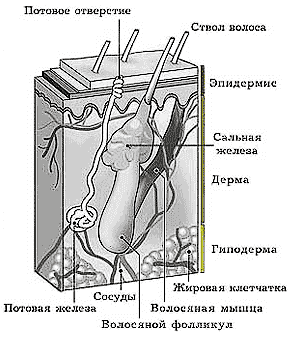
Реферат: Кожные заболевания и меры их профилактикиРеферат: Кожные заболевания и меры их профилактикиМосковский Педагогический Государственный Университет Факультет дошкольной педагогики и психологии РЕФЕРАТ По теме: Кожные заболевания и меры их профилактики Научный руководитель: профессор кафедры дошкольной педагогики МПГУ Голубев В.В. Работу выполнили: Студентки 2 курса 204 группы Пологих Е.С, Скоробогатых Н. В. Москва, 2010. Содержание Введение 1 Кожа. Ее строение и функции 2 Возрастные изменения кожи 3 Возрастные особенности кожных покровов у детей 4 Гигиена кожи 5 Причины кожных заболеваний 6 Простой герпес. Профилактика 7 Опоясывающий лишай. Профилактика 8 Бородавка. Профилактика 9 Дерматиты. Профилактика 10 Потница и опрелость. Профилактика 11 Угри. Профилактика 12 Микозы. Профилактика 13 Гнойничковые заболевания. Профилактика Заключение Основные термины Список используемой литературы Приложения Введение Многие недооценивают значимость кожи, считая ее просто оболочкой человека, однако она выполняет в организме ряд незаменимых функций. Прежде всего, кожа – это барьер для проникновения в организм, как болезнетворных микроорганизмов, так и большого количества вредных для человека веществ. Именно она является барьером на пути проникновения в организм солнечной радиации – основной причины старения и злокачественного перерождения клеток. Она выполняет функцию терморегуляции, не позволяя перегреваться и сильно переохлаждаться. Кожа является органом выделения. Через поры, с потом, из организма удаляется большое количество опасных веществ. Так, например, концентрация солей тяжелых металлов в поте наиболее высока, это значит, что тяжелые металлы выводятся из организма преимущественно кожей. Кожа принимает участие в жировом, углеводном, солевом обмене. В коже синтезируется витамин Д. Можно с уверенностью сказать, что именно она является зеркалом здоровья человека, его привычек, возраста, диеты, образа жизни. Именно в связи с многочисленными функциями возникает и большое число кожных заболеваний. 1 Кожа. Её строение и функции Ко́жа — наружный покров организма, защищающий тело от широкого спектра внешних воздействий, участвующий в дыхании, терморегуляции, обменных и многих других процессах. Кроме того, кожа представляет массивное рецепторное поле различных видов поверхностной чувствительности. Кожа состоит из эпидермиса, дермы и подкожно-жировой клетчатки (гиподермы).
Различают: · толстую кожу (на ладонях и подошвах) — образована толстым (400—600 мкм) эпидермисом, нет волос и сальных желёз; · тонкую кожу (на остальных частях тела) — состоит из тонкого (70-140 мкм) эпидермиса; есть волосы и кожные железы. Функции кожи: · защитная (барьерная) защищает организм от действия механических и химических факторов, ультрафиолетового излучения, проникновения микробов, потери и попадания воды извне · терморегуляторная за счет излучения тепла и испарения пота · участие в водно-солевом обмене связано с потоотделением · выделительная выведение с потом продуктов обмена, солей и лекарств · эндокринная и метаболическая синтез и накопление витамина D, а также гормонов · сенсорная (обеспечивает ощущение тепла и холода, прикосновения, боли) · иммунная захват, процессинг и транспорт антигенов с последующим развитием иммунной реакции, · дыхательная 2 Возрастные изменения кожи В процессе жизни человека кожа изменяется. У маленького ребенка она тонкая, нежная, легко ранимая. Эпидермис гораздо тоньше, чем у взрослого, роговой слой развит слабо. В то же время подкожная жировая клетчатка у ребенка толще. У детей кожа снабжается кровью более обильно, сосуды ее расширенны, проницаемость сосудных стенок повышена. Все это предрасполагает к воспалению с появлением отеков, пузырьков, пузырей. Терморегуляция и потоотделение у детей несовершенны, они легко перегреваются, потеют, в связи с этим, особенно при плохом уходе, у них легко возникают потница, опрелость, гнойничковые заболевания кожи. К 6-8 годам кожа ребенка по строению и функциям приближается к коже взрослого. При старении кожа постепенно увядает: уменьшается наполнение ее кровью, ослабляются функции сальных и потовых желез, частично они атрофируются. Истонченная кожа местами напоминает папиросную бумагу, теряет эластичность. Подкожная жировая клетчатка истончается, местами полностью исчезает. На сухой, неравномерно пигментированной коже появляются ороговевшие участки – старческие кетаромы. Она покрывается мелкими и глубокими морщинами, становится раздражимой и легко травмируемой. Процессы восстановления кожи ухудшаются, с чем связано медленное заживание ран. Из-за повышенной ломкости стенок сосудов при малейшей травме и без нее возникают кровоизлияния в кожу. 3 Возрастные особенности кожных покровов у детей Особенности кожных покровов у детей. Наряду с другими присущими ей физиологическими функциями кожа представляет собой орган защиты организма от вредных воздействий внешней среды. Рецепторы кожи через рефлекторные пути передают воспринимаемые раздражения в кору головного мозга. Система анализаторов постепенно вырабатывает у ребенка способность правильно оценивать возникающие ощущения. Это приводит к правильной ориентировке ребенка по отношению к различным видам внешних воздействий и вырабатывает меры предосторожности по отношению к вредным воздействиям. Вследствие нежности эпидермиса и относительно слабого развития соединительнотканной основы — дермы, кожа ребенка легко ранима. В то же время весьма развитая в ней сосудистая система делает реакцию детей на внешние воздействия особо интенсивной. Для более старших детей характерно преобладание заболеваний разными формами стрептодермии. Следует отметить, что у них чаше, чем у взрослых, наблюдаются грибковые заболевания, в частности кандидозы. Заболевания аллергического характера у детей часто появляются под влиянием пищевых аллергенов. Многие кожные заболевания у детей (например, экзема, невродермит, псориаз) имеют тенденцию к распространению, вплоть до генерализации процесса, и к эксудативным явлениям. Наблюдается особая восприимчивость детей к вирусным заболеваниям. У них гораздо чаще, чем у взрослых, появляются бородавки, заразительный моллюск. Регенеративная способность кожи у детей повышена. Отмечается более быстрая эпителизация, более быстрое образование грануляций при нарушениях целости кожи. При различных кожных заболеваниях у детей легко могут возникать осложнения, связанные с ослаблением защитных сил организма. Острые инфекционные заболевания детей нередко ведут к ухудшению течения имеющегося у ребенка кожного заболевания или к появлению нового. 4 Гигиена кожи Гигиена кожи имеет большое значение для профилактики не только кожных, но и ряда других, особенно желудочно-кишечных, заболеваний. Для ухода за кожей необходимо иметь специальные ванны для купания, мягкие мочалки, детское мыло, растворы марганцевокислого калия и борной кислоты, стерильное вазелиновое или подсолнечное масло, вату и ватные палочки, марлевые тампоны, небольшие ножницы и пр. С 2—2,5 лет надо учить детей самостоятельно умываться, мыть руки при всяком их загрязнении, после игры с песком, животными, после посещения уборной и в особенности перед едой. Дети не должны находиться в мокрой или влажной одежде, способствующей быстрому охлаждению. Пеленки и другую одежду, пропитанную мочой, не следует подсушивать непростиранными, т. к. при этом они становятся жесткими, сохраняют запах мочи, способствуют размножению микробов. Если грудной ребенок помарался, его следует подмыть теплой водой (36—37°), обсушив осторожным прикладыванием мягкого полотенца или простынки, и завернуть в чистое сухое белье. Ежедневно надо смазывать вазелиновым или подсолнечным маслом те места, где легко возникает опрелость. Применять присыпки не рекомендуется, т. к., скатываясь в комочки, они сами нередко вызывают раздражение кожи. Если ребенок часто срыгивает, для предупреждения образования опрелостей на шее и за ушами следует прокладывать между шеей и бельем небольшую пеленку, сложенную в виде салфетки, концы которой закладывать за голову. Гигиеническую ванну надо делать детям до двух лет не реже двух раз в неделю, а в последующие годы не реже одного раза в неделю при обязательном ежедневном обмывании половых органов и ног. Перед купанием надо чистыми руками промыть ванну горячей водой с мылом и налить в нее теплую воду (36—37° С). Купание проводят при температуре воздуха 20° С. Тело ребенка обмывают с помощью мягкой губки или варежки, специально сшитой из мягкой ткани. Во время купания надо следить, чтобы вода не попала в глаза, уши и нос ребенка. После того как тело обмыто, голову и лицо промывают чистой кипяченой водой, а затем обливают водой, температура которой на 1—2° ниже температуры воды в ванне. После купания тело ребенка осторожно обтирают мягкой простыней, а кожные складки смазывают жиром. Чистыми, протертыми спиртом ножницами срезают ногти на пальцах рук и ног. Ванну после купания тщательно промывают и просушивают. Стирать в ней белье, даже детское, запрещается. Взрослые, ухаживающие за ребенком, перед тем как подойти к нему, должны вымыть руки, снять кольца, булавки, брошки и другие острые предметы, которыми можно поранить его кожу. Ежедневно надо осматривать тело ребенка. При появлении даже небольшого покраснения или незначительной сыпи ребенка следует показать врачу. Мелкие травмы промывают водой и смазывают йодом, бриллиантовой зеленью или «жидкостью Новикова». 5 Причины кожных заболеваний Изменение состояния кожного покрова у детей и видимых слизистых оболочек может быть обусловлено разными причинами. Чем моложе ребенок, тем легче у него возникают и, как правило, тяжелее протекают кожные заболевания. Это связано с тем, что кожа детей нежная и ранимая, а сопротивляемость организма к разного рода вредным влияниям, в том числе и микроорганизмам, еще незначительна. Недостаточное регулирующее влияние Нервной системы, желез внутренней секреции в раннем возрасте Нередко приводит к своеобразному течению кожных заболеваний, а богатство кожи детей кровеносными и лимфатическими сосудами делает реакции ее более интенсивными. Часть кожных заболеваний связана с врожденными пороками развития кожного покрова и проявляется в виде неправильного процесса ороговения, образования на коже пузырей и других поражений. другие заболевания кожи — это лишь симптомы инфекционных (корь, скарлатина, ветряная оспа, краснуха) или неинфекционных (нервные, эндокринные, желудочно-кишечные) болезней. В подобных случаях на коже ребенка появляются ограниченные или распространенные поражения в виде сыпей, экземы, крапивницы и т.д. У некоторых Детей поражения кожи могут возникнуть в связи с тем, что они плохо переносят либо определенные виды пищи, либо некоторые запахи или медикаменты. В каждом таком случае надо выяснить и исключить причину, вызнавшую поражение кожи. Если ребенок болезненно реагирует на важные для организма продукты питания или распространенные в окружающей среде запахи, желательно осторожно и постепенно приучать его к ним. Заболевания кожи могут возникнуть и в результате воздействия на нее механических, химических, термических факторов, а также лучистой энергии. Любое поражение кожи может осложниться гнойничковыми, грибковыми и другими заболеваниями. В ряде случаев гнойничковые, грибковые, вирусные заболевания кожи возникают самостоятельно. Большая подвижность детей, склонность их к игре с землей, в песке, с домашними животными нередко приводят к повреждению кожного покрова, в результате чего микроорганизмы легко проникают через кожу. Особенно часто это происходит в плохих гигиенических условиях или если у детей отсутствуют гигиенические навыки по правильному уходу за своей кожей. Надо помнить, что большинство гнойничковых, грибковых и вирусных заболеваний заразны и могут легко передаваться ребенку от больных людей и животных. Изменения нормального состояния кожного покрова и видимых слизистых оболочек ребенка может информировать воспитателей о возможности возникновения тех или иных инфекционных заболеваний. В таких случаях надо принять соответствующие меры, препятствующие их распространению (краснуха, корь, скарлатина, ветряная оспа, гнойничковые и грибковые поражения кожи, конъюнктивит и др.). К таким изменениям относится появление так называемых первичных морфологических элементов сыпи: пятнышка, пятна, узелка, пузырька, пузыря, волдыря, гнойничка. 6 Простой герпес Простой герпес — это вирусное заболевание, вызываемое вирусами простого герпеса двух серотипов HSV-1 и HSV-2. Вирус простого герпеса первого типа, видимые симптомы заболевания которым называют простудой, инфицирует лицо и рот и является наиболее часто проявляющейся формой инфекции. Вторым по частоте инфицирования является вирус простого герпеса второго типа, вызывающий заболевания половых органов. Вирусы простого герпеса очень легко передаются при прямых контактах с повреждениями или с биологическими жидкостями инфицированного больного. Передача также может происходить при кожных контактах в периоды асимптоматического заболевания. Профилактика простого герпеса. В настоящий момент не существует ни способов излечения, ни вакцины, для предотвращения инфекции. Однако существуют лекарства, ограничивающие размножение вируса и передачу вируса через кожу и смягчающие зуд в течение симптоматических периодов заболевания. Основной профилактикой является соблюдение личной гигиены. 7 Опоясывающий лишай Опоясывающий лишай (син. — опоясывающий герпес) — заболевание, представляющее собой реактивацию дремлющей вирусной инфекции, который поражает нервную систему и кожу. Заболевают лица, ранее перенесшие ветряную оспу. Заболевают преимущественно лица пожилого и старческого возраста. При контакте не болевших ранее детей с больными опоясывающим лишаем у них развивается типичная ветряная оспа. Возбудитель — вирус ветряной оспы. Вне обострения локализация вируса — задние корешки спинного мозга и межпозвонковые нервные узлы. Выделяют следующие клинические формы болезни: - ганглиокожные; - ушные и глазные; - гангренозную (некротическая); - опоясывающий лишай с поражением вегетативных ганглиев; - менингоэнцефалитическую; - диссеминированную (распространенную). Любая из форм опоясывающего лишая может сопровождаться поражением вегетативных узлов нервной системы с развитием необычных для опоясывающего лишая признаков (задержка мочеиспускания, запоры или понос). При поражении двигательных ветвей нервов могут возникнуть параличи. Профилактика опоясывающего лишая. Профилактикой этого заболевания могут быть любые формы закаливания и повышения сопротивляемости организма. В пожилом возрасте, когда опоясывающий лишай чаще всего поражает людей, лучшей профилактикой являются активный двигательный режим и максимальное пребывание на свежем воздухе. 8 Бородавка Бородавка — преимущественно доброкачественное новообразование кожи, зачастую вирусной этиологии, имеющее вид узелка или сосочка. Вызывается разными вирусами папилломатоза человека. Различают бородавки обыкновенные, плоские, остроконечные кондиломы и старческие. Обыкновенные, плоские бородавки и остроконечные кондиломы вызываются общим для них вирусом. Инкубационный период — 2-5 мес. Профилактика бородавок. Необходимо помнить о том, что вирус бородавок процветает именно во влажной среде. По этой причине не рекомендуется ходить босиком в таких публичных местах как бассейны, сауны, бани, пользоваться чужими полотенцами, носить тесную обувь из кожзаменителя. Появлению бородавок также способствуют порезы, мелкие трещинки на руках, именно по этой причине всегда тщательно обрабатывайте поврежденные участки кожи. 9 Дерматиты Дерматит — контактное островоспалительное поражение кожи, возникающее в результате воздействия на нее раздражающих факторов химической, физической или биологической природы. Относится к группе аллергодерматозов. Аллергодерматозы - гетерогенная группа заболеваний кожи, ведущее значение в развити которых придается аллергической реакции немедленного или замедленного типа. В эту группу включают аллергические дерматиты, токсидермии, экзему, атопический дерматит, крапивницу. Различают 3 стадии: - Острая (Микровезикульная или макровезикульная) — возникает сразу после контакта с раздражителем и исчезает после прекращения контакта. - Подострая (корковая или чешуйчатая) - Хроническая (Аконтотическая) — возникает при периодических контактах с раздражителем в течение долгого времени. В основе лежат аллергические реакции немедленного и замедленного типов. В качестве аллергенов могут выступать химические вещества, лекарственные и косметические средства. Аллергены нередко являются гаптенами, образующими при соединении с белками кожи полный антиген. В формировании проявлений заболевания важную роль играют макрофаги, т.к. они связываются с аллергенами уже в первые часы. Первичные элементы — папулы, везикулы, отёки, бляшки. Вторичные элементы — трещины, корки, чешуйки. Симптомы большинства дерматитов: воспалительное покраснение, отёчность, зуд, жжение, повышение температуры кожи в месте воспаления, ощущение жара в месте воспаления, появление волдырей, пузырей. Наиболее распространённые формы дерматитов. Простой контактный дерматит. Проявляется немедленно или вскоре после контакта с раздражителем. Площадь поражения соответствует площади контакта. Вызывают: безусловные раздражители (давление, температурные, кислотные и щелочные воздействия, трение, растения). При простом контактном дерматите происходит прямое поражение тканей кожи. Проявление и протекание определяется силой воздействия (степень ожога, обморожений). Для предотвращения контактного дерматита необходимо удалить раздражитель с кожи. Аллергический дерматит. Вызывается аллергической реакцией на какой-то аллерген. Как и все формы аллергии он возникает у лиц предрасположенных к данной реакции. Проявляется типичными аллергическими симптомами на коже. Аллергический контактный дерматит. В отличие от аллергического дерматита возникает не сразу, а после контакта с аллергеном. Для того чтобы сформировалась аллергическая реакция (сенсибилизация) необходимо от одной до нескольких недель и организм становится чувствительным к аллергену, при следующем контакте развивается дерматит. Площадь реакции может выходить за площадь контакта. Попавший на кожу аллерген захватывается клетками эпидермиса и частично преобразуясь проникает в лимфу где с ним сталкиваются клетки иммунной системы Т-лимфоциты, они приводят в действие весь механизм защиты и кожа становится чувствительной к аллергену. Заживающее воспаление часто оставляет корки и чешуйки. Симптомы: яркое покраснение кожи, пузыри, отёки. Аллергические дерматиты возникают в зависимости от чувствительности организма к аллергену и, как правило, передаются по наследству. Пеленочный дерматит - представляет собой раздражение кожных покровов ягодичной области и/или внутренней поверхности бедер у детей грудного — раннего возраста, вызванное физическими, химическими и микробными факторами окружения. ПД — частая патология у детей первых месяцев и лет жизни, что объясняется особенностями кожи младенцев , а также дефектами в уходе за ними . Распространенность ПД в грудном возрасте достигает 50%. Есть сведения, что он чаще встречается у девочек и преобладает среди младенцев второго полугодия жизни (6–12 месяцев). Основным осложнением ПД является инфицирование кожных покровов. Кожные изменения при ПД не имеют специфических (морфологических) особенностей. В уходе за участками кожных покровов, подверженных ПД, совершенно незаменимы 2 средства: подгузники и так называемый «барьерный» (защитный) крем. Последний рекомендуется наносить на кожу «зоны трусиков» не реже, чем менять подгузники (одноразовые или обычные). Профилактика пеленочного дерматита. Основой профилактики ПД является регулярный и адекватный уход за кожей ребенка. Существует ряд несложных мероприятий, которые следует рекомендовать во избежание развития у младенца ПД.: 1. отказ от использования детской присыпки; 2. применение в полном объеме современного ассортимента средств детской косметики (лосьон, крем, масло); 3. частые подмывания ребенка теплой водой с детским мылом (сразу после каждой дефекации и микции); 4. исключение интенсивного трения пеленок, подгузников и предметов одежды в местах естественных складок; 5. точный подбор подгузников по размеру; 6. учет пола ребенка при выборе одноразовых подгузников; 7. своевременная смена подгузников. В частности, смену следует осуществлять рано утром (сразу после пробуждения ребенка), непосредственно перед отходом младенца ко сну, после каждого кормления, при признаках беспокойства ребенка; 8. применение «барьерного» крема при каждой смене подгузника; 9. регулярный прием препаратов витамина D. При рахите у детей могут отмечаться повышенная потливость и нарушения структуры кожи. Аллергический (атопический) дерматит или детская экзема. Такие кожные проявления не являются болезнью кожи. Это лишь кожное проявление аллергической реакции. В силу незрелости иммунной и пищеварительной системы, недостаточности детоксицирующей функции печени некоторые попадающие в организм вещества не усваиваются. Они не могут быть полностью переварены в кишечнике или не могут быть нейтрализованы печенью. Эти вещества, в результате определенных превращений, приобретают свойства антигенов и вызывают выработку антител. Комплексы антиген-антитело провоцируют появление сыпи.Существует три пути попадания аллергена в организм ребенка: - во время еды или питья — пищевая аллергия; - при непосредственном воздействии на кожу — контактная аллергия; - в процессе дыхания — респираторная аллергия. Симптомы диатеза (аллергического дерматита) разнообразны — участки покраснения кожи, сыпь в виде красных точек, пятен и пятнышек, нередко зуд, шелушение и сухость кожи, трещинки, язвы и язвочки. Профилактика диатеза включает длительное грудное вскармливание и соблюдение кормящей женщиной режима питания, правильное введение прикорма, грамотное кормление ребенка и своевременное выявление дисбактериоза кишечника. Аллергический дерматит, как правило, явление временное. По мере роста ребенка совершенствуются функции печени и кишечника, иммунная система. Существует даже такой термин «перерасти аллергию». Крапивница и отек Квинке. Это аллергическое поражение кожи, сопровождающееся нарушением проницаемости сосудистой стенки и отеком на коже и других органах.Дети предъявляют жалобы на мучительный местный кожный зуд, озноб, тошноту, боли в животе, иногда рвоту. При отеке Квинке кожный зуд отсутствует, но может появиться ощущение напряжения, увеличения размеров губ, век, носа, ушей, языка, области суставов, а также затруднение глотания, осиплость голоса. Возможно развитие аллергического отека гортани, мозга, внутренних органов. В случае появления указанных симптомов ребенка необходимо срочно показать врачу. Для лечения и последующей профилактики крапивницы необходимо диагностировать и устранить вызывающий ее аллерген. Допустим, если аллергию вызывает определенный вид пищи, то ребенку давать этот продукт нельзя. В острой фазе крапивницы детям назначают десенсибилизирующие и антигистаминные препараты (тавегил, димедрол, супрастин). Обычно к 3−7 годам дети, страдающие крапивницей, излечиваются от этого заболевания полностью. Но может наблюдаться и хроническая крапивница, как осложнение и следствие других заболеваний: почек, печени, желудочно-кишечных заболеваний , при появлении глистов, хронических зубных инфекций, инфицировании желчного пузыря и т. д. Тогда следует заняться лечением именно этих заболеваний, симптомом которых выступает крапивница. Профилактика дерматитов. Соблюдение техники безопасности на производстве и в быту; своевременная санация фокальной инфекции и микозов стоп; применение антибиотиков и других сенсибилизирующих медикаментов строго по показаниям с учетом их переносимости в прошлом. 10 Потница и опрелость Потница и опрелость — незаразные заболевания кожи, возникающие чаще всего при неправильном уходе за ребенком. Потница — раздражение кожи, вызванное скоплением нота под эпидермисом; может возникнуть у ребенка при чрезмерном его укутывании, редком купании.При потнице на коже туловища, в складках и соприкасающихся поверхностях, на коже затылка и волосистой части головы обычно одновременно возникают множественные гнойнички размером с булавочную головку, бывают окружены незначительным воспалительным ободком. Они, увеличиваясь в размерах и распространяясь по телу, у ослабленных детей могут вызвать заражение крови — сепсис. Для предупреждения потницы ребенка надо регулярно купать, использовать современные средства ухода за кожей (высокоочищенное минеральное масло, крем, присыпки, салфетки), не кутать при пеленании, своевременно менять памперсы (подгузники).Полезны воздушные ванны, во время которых дети лежат раздетыми в теплой комнате, а в летнее время года — на воздухе в тени. Опрелость — покраснение, слущивание кожи, появление трещин в ее складках. Возникает у детей в тех случаях, если им долго не меняют мокрую одежду, пеленки, редко купают их. Чаще всего опрелость появляется в паховых складках, подмышечных ямках,на шее, за ушами. Прикосновение к коже в местах опрелости очень болезненно. Ребенок становится беспокойным, капризным, сон и аппетит его нарушаются. Кожу малыша в этих случаях рекомендуется обработать детским кремом, который, оказывая бактерицидное действие на микрофлору, препятствует образованию излишней влаги и естественных выделений. Можно также использовать современные присыпки, эффективно ослабляющие трение кожи внутри кожных складок и о ткань. Присыпку не следует наносить непосредственно на тело ребенка, а с помощью ладони надо равномерно распределять ее в местах образования опрелости. При частых срыгиваниях для предупреждения образования опрелости на шее и за ушами между шеей ребенка и бельем прокладывают небольшую специальную салфетку, концы которой закладывают за голову. Срыгиваемые массы при этом не будут попадать на кожу ребенка, белье и подушку. После каждого срыгивания салфетку надо менять. Купать ребенка при наличии опрелости надо в кипяченой воде или в слабом растворе перманганата калия. После купания тело и складки кожи осушают мягкой простыней, места опрелости обрабатывают кремом или присыпкой. Обслуживающий персонал детского учреждения должен ежедневно внимательно осматривать тело ребенка, обращать внимание на появление даже небольших покраснений, которые могут в дальнейшем перейти в опрелость. В случае обширной или не поддающейся лечению опрелости ребенка надо показать врачу. При сухости кожных покровов и образовании на ней «корочек», рекомендуется протирать такие места маслом, которое увлажняет кожу, хорошо впитывается и не препятствует естественному дыханию кожи. 11 Угри Акне, угри — воспаление сальных желёз. Причины болезни остаются невыясненными. В механизме развития основная роль отводится себорее, снижающей бактерицидный эффект кожного сала и приводящей к активизации кокковой флоры. Акне обыкновенные (юношеские угри, угревая болезнь) развиваются у юношей и девушек в период полового созревания и постепенно исчезают к 25—30 годам. На появление и обострение акне также влияет менструация, стрессы, жара, повышенная влажность и генетические факторы. Известно, что также причиной акне являются косметические средства, содержащие ланолин и парафин. Также угревая сыпь может быть побочным эффектом некоторых лекарств. Патоморфологически отмечаются себорея, гиперплазия сальных желез, гиперсекреция кожного сала, гиперкератоз, ведущий к образованию комедонов — сально-роговых пробок в протоках сальных желез с частичной или полной их закупоркой, имеющих вид чёрных точек. Акне — это воспалительное заболевание кожи, вызываемое изменениями в пилосебационных структурах (состоят из волосяного фолликула и сальной железы). Среди причин выделяют: - наследственность - гормональная активность (менструации, период полового созревания) - переходный возраст - стресс, активизирующий надпочечники - гиперактивные сальные железы - накопление мёртвых кожных клеток - микроорганизмы - кожные повреждения, сопровождающиеся воспалением - использование анаболических стероидов - применение препаратов, содержащих галогены (хлор, бром, йод), литий и барбитураты - воздействие высоких доз хлора (например, как профессиональная вредность) Профилактика появления угрей, прыщей, акне. Профилактика прыщей (угрей, акне) заключается в здоровом образе жизни, укреплении иммунитета, исключении вышеперечисленных причин появления угревой сыпи. Чтобы не допустить обострения заболевания акне необходимо исключить из рациона: шоколад, масло, жирную, острую пищу, алкоголь. Многие пациенты, страдающие угрями отмечают улучшение в летнее время. Ультрафиолет обладает дезинфицирующей и маскирующей способностью. Но этот временный эффект чреват дальнейшим обострением болезни, поскольку высокие дозы ослабляют местную иммунную защиту, усиливают салообразование и еще больше затрудняют отторжение кожных чешуек в протоках сальных желез, тем самым вызывая увеличение прыщей. Поэтому загорать нужно дозированно, используя фотозащитные средства для загара и избегая пребывания на открытом солнце с полудня до четырех часов дня. 12 Микозы Ряд кожных заболеваний возникает в результате попадания в кожу микроорганизмов, называемых грибами. Эти возбудители паразитируют на коже людей и ряда животных, нередко поражая также волосы и ногти. Передаются грибковые заболевания от больного животного или человека, а также через предметы, бывшие в употреблении у больных: головные уборы, перчатки, белье, игрушки, книги, расчески, ножницы, машинки для стрижки волос и т.д. Заражению способствуют царапины, ранки, трещины и другие повреждения кожи. Здоровая кожа препятствует проникновению грибов в более глубокие ее слои. Встречается несколько разновидностей грибковых заболеваний. Микозы - (грибковые заболевания), болезни человека и животных, вызываемые микроскопическими болезнетворными грибами (грибками). Микозы делят на 4 группы. Кератомикозы (отрубевидный лишай, эритразма, узловатая трихоспория, или пьедра, подмышечный трихомикоз) — мало заразительные заболевания. Возбудители их паразитируют в самых поверхностных частях рогового слоя кожи (воспалительной реакции не вызывают), а также на кутикуле волоса, не поражая его вещество. Эпидермомикозы (эпидермофития паховая и стоп, руброфития и поверхностные дрожжевые поражения — кандидамикозы) — заболевания заразительные и весьма распространённые среди населения всех континентов. Возбудители паразитируют в толще рогового слоя, нередко поражают ногти; сопровождаются выраженной воспалительной реакцией. Трихомикозы (трихофития, микроспория и парша) — наиболее заразительные дерматомикозы, имеющие серьёзное социально-гигиеническое значение. Поражают гладкую кожу, волосы и ногти. В большинстве случаев грибы, располагающиеся внутри волоса и поражающие его вещество, вызывают поверхностные поражения кожи, а грибы, паразитирующие вокруг волоса, обусловливают её глубокие поражения. Глубокие дерматомикозы — актиномикоз (по современным представлениям, актиномицеты относятся к микобактериям), глубокий бластомикоз, хромомикоз, споротрихоз, кокцоидомикоз, гистоплазмоз, а также микозы, вызываемые некоторыми плесневыми грибами. Их возбудители паразитируют в глубоких слоях кожи и подкожной клетчатке, проникают во внутренние органы, мышцы, кости, лимфатические узлы, вызывая их поражения. На коже обычно возникают крупные узловатые или опухолевидные разрастания, распадающиеся или некротизирующиеся, превращающиеся в язвы, медленно заживающие с образованием деформирующих рубцов. Трихофития – (от греч. trichos — волос, phyton— растение) в быту называется стригущим лишаем. Источником заболевания является больной человек или вещи, которыми он пользовался. Некоторые разновидности болезни передаются от животных (лошадь, рогатый скот, собака). Страдают главным образом дети, чаще мальчики в возрасте от 4 до 15 лет. Инкубационный период заболевания составляет от нескольких дней до 1,5 мес. При заболевании могут поражаться и гладкая кожа, и волосистая часть головы, и ногти. На коже, чаще всего лица, шеи и рук, образуются резко ограниченные зудящие розовато-красные круглые пятна. Они имеют наклонность к распространению, могут сливаться между собой и в дальнейшем сопровождаются шелушением. На голове поражается как кожа, так и волосы. Грибы внедряются в волосяные мешочки, а оттуда в волосы, которые теряют блеск, становятся матовыми, как бы запыленными, легко обламываются. Кожа пораженной части головы покрывается серовато-белыми чешуйками. При поражении ногтей в толще их образуются сероватые или желтоватые пятнышки. Ногти теряют свой блеск, становятся ломкими, края их легко крошатся. При микроскопическом исследовании пораженных отделов кожи, волос и ногтей обнаруживают в них колонии грибов. Своевременное и правильное лечение способствует благоприятному исходу заболевания, а рост волос в пораженных местах восстанавливается. Виды: - Трихофития поверхностная - Трихофития хроническая - Трихофития инфильтративно-нагноительная. Чесотка — болезнь, возникающая вследствие проникновения под верхний слой кожи рук, ног, а иногда и туловища чесоточного клеща. Чесоточный клещ принадлежит к семейству членистоногих. В 95 % случаев заражение происходит при длительном и тесном контакте с больным человеком. Непрямая передача заражения возможна через одежду и постельные принадлежности. Естественная жизнестойкость клеща, извлеченного из кожи человека, довольно слабая: взрослые формы живут не более 2 суток при температуре 22 °С. При температуре, превышающей 55 °С, клещ погибает в течение 10 мин. Термическая обработка вещей (стирка белья и постельных принадлежностей при температуре воды, превышающей 55 °С) практически устраняет возможность непрямой передачи возбудителя. Взрослая оплодотворенная самка клеща, попадая на поверхность кожи, примерно в течение часа пробуравливает с помощью коготков на концах ее передних ног роговой слой эпидермиса, проделывая вертикальные отверстия. Затем параллельно поверхности кожи она роет S-образные чесоточные ходы. Самка продвигается в чесоточном ходе со скоростью до 5 мм в сутки. Спустя несколько часов после образования хода она начинает откладывать по 2—3 яйца в сутки. Через 3—4 дня после кладки яиц из них образуются личинки, которые покидают чесоточный ход, пробуравливают кожу и выходят на ее поверхность и возвращаются в эпидермальный слой кожи. Укусы личинок вызывают зуд и расчесы, при которых нередко в кожу попадает вторичная инфекция, чаще всего гнойная. Излюбленные места чесоточного клеща — кисти рук, участки с наиболее тонкой, нежной кожей между пальцами, на сгибах суставов, внизу живота. Паразит никогда не поражает кожу лица и волосистую часть головы. Весь цикл развития половозрелого клеща происходит примерно за 10— 14 дней. Продолжительность жизни паразита может достигать 2 мес. Больной чесоткой немедленно должен быть изолирован от окружающих. Нательное и постельное белье больных кипятят, а одеяла, матрацы, подушки и верхнее платье подвергают химической дезинфекции или проветривают в течение 10— 12 дней. Переболевшие дети допускаются в коллектив только после полного излечения. Профилактика микозов. При заразных поверхностных микозах - своевременная изоляция и лечение больных, удаление источника заражения. В детских учреждениях устанавливают карантин, который отменяют через 4 нед. после выявления последнего случая заболевания трихофитией, фавусом или микроспорией, и через 6 нед. после последнего случая микроспории. Если в семье болен один ребенок, и лечение проводится амбулаторно, то другие дети в этот период в детский коллектив не допускаются. Основа профилактики поверхностных микозов, и особенно микозов стоп, — строгое соблюдение правил личной гигиены, санитарно-эпидемиологического режима в банях, бассейнах, душевых, парикмахерских. Профилактика глубоких микозов заключается в своевременной обработке ран, ссадин, использовании респираторов при работе в запыленных помещениях, на земляных работах. 13 Гнойничковые заболевания Кожа детей легко загрязняется, во время игры или работы на участке, в саду, огороде. Пыль, грязь и содержащиеся в них микроорганизмы — стафилококки и стрептококки — внедряются в кожные бороздки, углубления и неровности. Грязь раздражает кожу, вызывает зуд и расчесы, через которые, так же как через царапины, ссадины и раны, гноеродные микроорганизмы проникают в глубь кожи, нередко вызывая гнойничковые заболевания. Чем меньше повреждается и загрязняется кожа, тем реже возникают на ней гнойничковые заболевания. Чем слабее ребенок, чем меньше сопротивляемость его организма, тем более подвержена его кожа вредному воздействию микроорганизмов. Поэтому гнойничковые заболевания особенно часто возникают во время или после различных заболеваний. Экссудативный диатез, диабет, малокровие, желудочно-кишечные заболевания, а также жара, переохлаждение тела, тесная, неудобная и особенно грязная одежда способствуют возникновению гнойничковых поражений кожи. Попадание капли гноя из гнойничка больного на кожу здорового ребенка может вызвать у него аналогичное заболевание. Среди различных кожных заболеваний у детей пиодермии составляют около 40 %. Гнойничковые заболевания чаще всего протекают в виде стрептодермии и стафилодермии. Стрептодермии — это гнойничковые поражения кожи, вызванные стрептококками; характеризуются поверхностным поражением гладкой кожи и ее складок (импетиго, заеда, паронихия). Импетиго (от лат. impetus — внезапный) отличается высокой контагиозностью и характеризуется высыпанием пузырьков на покрасневшем фоне. На месте проникновения гноеродного микроорганизма, чаще на открытых частях тела; углы рта (заеда), за ушами, валик ногтя (паронихия) — образуется сначала красное пятно или припухание, а затем пузырек размером от булавочной головки до десяти копеечной монеты. Вскоре пузырек превращается в гнойничок, который при подсыхании докрывается тонкой желто-оранжевой корочкой («медовая корка»). Рядом образуются новые пузырьки и корки. Заболевание легко переходит не только с одного места кожи на другое, но и от одного ребенка к другому, поэтому больного надо отделить от других детей. Полотенце, посуду, салфетки больного хранят отдельно. Игрушки и вещи, которыми он пользовался, надо мыть горячей водой с мылом, а еще лучше кипятить. Лечение больного проводится только по назначению врача. Стафилодермии — гнойничковые заболевания, вызываемые стафилококками; характеризуются поражением придатков кожи (фолликулы волос, потовые и сальные железы). Фолликулит — воспалительное поражение волосяного мешочка. Заболевание характеризуется появлением небольших, величиной 1 —2 мм гнойничков, пронизанных в центре волосом и окруженных узкой розовой каймой. При благоприятном течении через 3—4 дня содержимое гнойничков подсыхает, образуются желтоватые корочки, после отпадения которых на коже не остается следов (рис. 27, а). Фурункул (чирей) — острое воспаление волосяного фолликула, сальной железы и подкожной жировой клетчатки. За 3—5 дней фурункул увеличивается, достигая размеров лесного ореха и больше.Кожа в области фурункула краснеет, истончается. После вскрытия в центре видны омертвевшая ткань и язва, после заживления которой остается рубец. Если в ранних стадиях развития фурункула принять необходимые меры (наложение чистой ихтиоловой повязки, физиотерапевтическое лечение и др.), он может рассосаться, и тогда рубец не образуется (рис. 27, б). Карбункул — нагноение нескольких фолликулов, расположенных рядом. Воспаляются большие участки подкожной жировой ткани. Наблюдаются недомогание, головные боли, повышается температура тела. Заболевание иногда продолжается больше месяца. Особенно опасно, если карбункул образуется на лице, так как гнойный процесс может проникнуть в оболочки мозга (рис. 27, в). Профилактика.При гнойничковых заболеваниях не следует применять компрессов, так как, размягчая кожу, они способствуют распространению гнойных поражении; по тем же соображениям нельзя принимать ванны и души. Неповрежденную кожу надо ежедневно протирать спиртом пополам с водой или водкой; коротко стричь ногти; подногтевые пространства смазывать растворами антисептиков. Все это предохраняет здоровые части тела от заражения гнойничковой инфекцией. При гнойничковых заболеваниях не рекомендуется давать детям шоколад, мед, варенье, конфеты, острые продукты и копчености. Для предупреждения гнойничковых заболеваний необходимо повышать общую сопротивляемость организма, обеспечивать полноценное питание с достаточным количеством витаминов, правильный режим, выполнять гигиенические правила ухода за кожей и одеждой. Гидраденит — гнойное воспаление апокринных потовых желез, которое у детей не встречается. Заключение Итак, кожа – это естественный покров берьер между организмом и внешней средой. Кожа выполняет функции защиты организма от неблагоприятных воздействий. Болезнь кожи всегда следует рассматривать как общее заболевание всего организма. Но в свою очередь, и заболевания кожи могут оказывать резкое и глубокое влияние на весь организм. Условием сохранения здоровой кожи является соблюдение ее чистоты, правил личной гигиены, активные занятия физкультурой, пребывание на свежем воздухе, правильное питание. Важно также помнить, что также как и любое заболевание, заболевания кожи проще и лучше предупредить, проводя профилактику, чем потом лечить их. Ведь всегда проще поддерживать то, что нам дано природой в норме, чем потом восстанавливать это. Основные термины Гранулема - ограниченный очаг воспаления, имеющий форму плотного узелка различных размеров. Пятнышко (розеола) — элемент размером от 1 до 5 мм бледно-розового цвета на более или менее ограниченном участке, по плотности не отличается от здоровых участков и не возвышается над окружающими тканями. Образование из группы розеол, каждая из которых имеет размеры около 1 мм, рассматривается как мелкоточечная сыпь. Такая разновидность сыпи встречается при скарлатине, сыпном тифе. Пятно (макула) характеризуется изменением цвета кожи от бледно-розоватой до синюшно-красной и обусловлено расширением кровеносных сосудов кожи. Различают воспалительные и невоспалительные пятна. Пятна бывают размером от 5 мм и более. Первые из них исчезают при надавливании на кожу предметным стеклом или пальцем и вновь появляются после прекращении давления. Пятна размером от 5 до 10 мм носят название мелкопятнистой Сыпи, которая Встречается при краснухе, а размером более 10 мм — крупнопятнистой, появляется при кори. В процессе разрешения они покрываются чешуйками и оставляют после себя гиперпигментацию или исчезают бесследно. Невоспалительные пятна характеризуются отсутствием воспалительных явлений в коже. При надавливании на кожу предметным стеклом или пальцем эти пятна не исчезают. К невоспалительным пятнам относят геморрагические пятна (пурпура): петехии, экхимозы, кровоподтеки, пятна от искусственного введения красок (татуировка), пятна, появляющиеся вследствие неправильного развития сосудов (сосудистые родимые пятна, телеангиэктазии), а также гиперпигментированные и депигментированные пятна. Гиперпигментированные пятна появляются в результате отложения в коже пигмента меланина. Различают врожденные и приобретенные пятна гиперпигментированные пятна. Врожценные гиперпигментированные пятна — это чаще всего невусы, приобретенные встречаются при фотодерматозах, аддисоновой и других болезнях. Узелок (папула) — резко отграниченное, плотное, слегка возвышающееся над поверхностью окружающей кожи бесполосное образование разнообразной окраски. Папулы появляются вследствие скопления воспалительного клеточного инфильтрата преимущественно в верхних отделах дермы. Величина узелков может быть различной — от 2—3 мм до 2—3 см и более. Этот вид элементов при сочетании с розеолами образует розеолозно-папулезную, а в сочетании с пятнами — пятнисто-папулезную сыпь, которая встречается при кори. Узелки, достигающие больших размеров, называются бляшками. После рассасывания папул на коже иногда отмечаются остаточные явления в виде шелушения или временной пигментации (депигментации). Разновидность папулы — бугорок. Бугорки могут распадаться, образуя язву, или разрешаются путем замещения инфильтрата соединительной тканью с образованием на их месте стойкого следа в виде рубца или рубцовой атрофии кожи. Волдырь — островоспалительный несколько возвышающийся над уровнем кожи бесполосной элемент величиной от 2—3 мм до 10 см и более, красного, бледно-розового или белого цвета, обычно быстро и бесследно исчезающий. Возникает в результате ограниченного островоспалительного отека сосочкового слоя кожи с одновременным расширением капилляров. Появление на коже волдырей сопровождается сильным зудом. Пузырек (везикула) — поверхностное, в пределах эпидермиса, слегка выступающее над окружающей кожей полостное образование, содержащее серозную жидкость. Величина пузырька колеблется от 1 до 3—5 мм. В процессе развития пузырек может вскрыться, образован эрозию, подсохнуть, образуя чешуйки, или оставить после себя временную гиперпигментацию (депигментацию). Пузырьки наблюдают при таких заболеваниях, как ветряная оспа, экзема, дерматит. Пузырь — полостной элемент, подобный пузырьку, но большей величины; иногда его диаметр достигает 3 —5 см и более; расположен в верхних слоях эпидермиса и под эпидермисом. Содержимое пузырей может быть серозным, кровянистым и гнойным. В процессе эволюции пузырь может спадать, образуя ссохшиеся корочки, или вскрыться с образованием эрозии. На месте пузыря нередко остается нестойкая пигментация. Пузыри встречаются при таких заболеваниях, как пузырчатка, стрептококковое импетиго, эпидермофития стон и др. Гнойничок (пустула) — полостной островоспалительный элемент с гнойным содержимым. Гнойничок полушаровидной формы, размером от 1 до 10 мм, зеленовато-желтого цвета, окружен воспалительным венчиком. Он может образоваться первично или вторично из пузырьков либо воспалительных узелков. Наиболее часто гнойнички локализуются в области волосяных фолликулов. Некроз — омертвение какой-либо части организма (клеток ткани или органа). Отёк — избыточное накопление жидкости в органах, внеклеточных тканевых пространствах организма. Язва — глубокий воспалённый дефект эпителия кожи или слизистой оболочки и (в отличие от эрозии) подлежащих тканей, как правило, хронического характера, возникающий вследствие инфекции, механического, химического или лучевого повреждения, а также в результате нарушения кровоснабжения и/или иннервации. Для язвы, в отличие от раны характерна потеря ткани («минус-ткань»). Язва заживает с образованием рубца. Рубец — cлед от зажившего повреждения живой ткани. Список используемой литературы 1. «Большая энциклопедия медицины и здоровья: Одна из самых полных на сегодняшний день медицинских энциклопедий», 2008 2. «Кожные и венерические болезни» О.Л.Иванов, 2006 3. «Педиатрия. Национальное руководство» Баранов А.А., 2009 4. Детские болезни - Шабалов Н.П. - Справочник : 2007 5. http://www.ugrei.net/ 6. «Биология. Современная иллюстрированная энциклопедия.» Гл. ред. А. П. Горкин; М.: Росмэн, 2006 7. Голубев В.В.. Основы педиатрии и гигиены детей дошкольного возраста: Учеб. пособие для студ. дошк. факультетов высш. пед. учеб. заведений. — М.: Издательский центр «Академия», 2003. |